रक्त ग्लूकोज की निगरानी
| Blood glucose monitoring | |
|---|---|
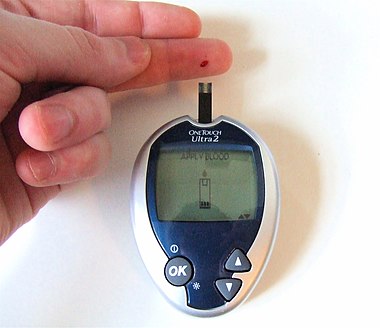 Blood glucose testing, showing the size of blood drop required by most modern meters. | |
| MeSH | D015190 |
रक्त ग्लूकोज की निगरानी रक्त में ग्लूकोज की एकाग्रता (रक्त शर्करा स्तर) का परीक्षण करने के लिए ग्लूकोज मीटर का उपयोग है। डायबिटीज प्रबंधन में विशेष रूप से महत्वपूर्ण, रक्त ग्लूकोज परीक्षण समान्यत: रक्त खींचने के लिए त्वचा को छेदकर (समान्यत: उंगलियों के माध्यम से) किया जाता है, फिर रक्त को रासायनिक रूप से सक्रिय डिस्पोजेबल 'टेस्ट-स्ट्रिप' पर लगाया जाता है। दूसरा मुख्य विकल्प निरंतर ग्लूकोज मॉनिटरिंग (सीजीएम) है। विभिन्न निर्माता अलग-अलग तकनीक का उपयोग करते हैं, किंतु अधिकांश प्रणालियाँ एक विद्युत विशेषता को मापती हैं और रक्त में ग्लूकोज के स्तर को निर्धारित करने के लिए इसका उपयोग करती हैं। त्वचा-चुभन विधियां केशिका रक्त ग्लूकोज (अथार्त, केशिका रक्त में पाया जाने वाला स्तर) को मापती हैं, जबकि सीजीएम अंतरालीय द्रव ग्लूकोज स्तर को रक्त ग्लूकोज स्तर से सहसंबंधित करता है। माप उपवास के बाद या यादृच्छिक गैर-उपवास अंतराल (यादृच्छिक ग्लूकोज परीक्षण) पर हो सकता है जिनमें से प्रत्येक अलग-अलग विधियों से निदान या निगरानी की जानकारी देता है।
स्वास्थ्य देखभाल कुशल डायबिटीज के रोगियों को उनकी स्थिति के लिए उचित निगरानी आहार की सलाह देते हैं। टाइप 2 डायबिटीज वाले अधिकांश लोग प्रति दिन कम से कम एक बार परीक्षण कराते हैं। मायो क्लिनिक समान्यत: पक्षसमर्थन करता है कि इंसुलिन का उपयोग करने वाले डायबिटीज रोगी (सभी प्रकार 1 डायबिटीज और अनेक प्रकार 2 डायबिटीज) अपने रक्त शर्करा का अधिक बार परीक्षण करें (प्रकार 1 डायबिटीज रोगियों के लिए प्रति दिन 4-8 बार, प्रकार 2 डायबिटीज रोगियों के लिए प्रति दिन 2 या अधिक बार),[1] दोनों को उनकी पिछली इंसुलिन खुराक की प्रभावशीलता का आकलन करने और उनकी अगली इंसुलिन खुराक निर्धारित करने में सहायता करते है।
उद्देश्य
रक्त ग्लूकोज की निगरानी से रक्त ग्लूकोज परिवर्तन के व्यक्तिगत पैटर्न का पता चलता है, और भोजन, गतिविधियों और दिन के किस समय दवाएँ लेनी हैं, इसकी योजना बनाने में सहायता मिलती है।[2]
इसके अतिरिक्त परीक्षण उच्च रक्त शर्करा (हाइपरग्लेसेमिया) या निम्न रक्त शर्करा (हाइपोग्लाइसीमिया) पर त्वरित प्रतिक्रिया की अनुमति देता है। इसमें आहार समायोजन, व्यायाम और इंसुलिन (स्वास्थ्य देखभाल प्रदाता के निर्देशानुसार) सम्मिलित हो सकते हैं।[2]
रक्त ग्लूकोज मीटर
रक्त ग्लूकोज मीटर रक्त ग्लूकोज स्तर को मापने के लिए एक इलेक्ट्रॉनिक उपकरण है। रक्त की एक अपेक्षाकृत छोटी बूंद एक डिस्पोजेबल परीक्षण पट्टी पर रखी जाती है जो एक डिजिटल मीटर के साथ इंटरफेस करती है। कुछ सेकंड के अंदर, रक्त ग्लूकोज का स्तर डिजिटल डिस्प्ले पर दिखाया जाएगा। मीटर के लिए रक्त की केवल एक छोटी बूंद की आवश्यकता का अर्थ है कि परीक्षण के लिए आवश्यक समय और प्रयास कम हो गया है और डायबिटीज वाले लोगों के परीक्षण नियमों के अनुपालन में अधिक सुधार हुआ है। माना जाता है कि रक्त ग्लूकोज मीटर के उपयोग की निवेश डायबिटीज की जटिलताओं से बचने वाली चिकित्सा निवेश के सापेक्ष निवेश -लाभ है।[3]
वर्तमान की प्रगति में सम्मिलित हैं:
- वैकल्पिक साइट परीक्षण उंगलियों के पोरों, समान्यत: हथेली या बांह के अतिरिक्त अन्य स्थानों से रक्त की बूंदों का उपयोग। यह वैकल्पिक साइट परीक्षण समान परीक्षण स्ट्रिप्स और मीटर का उपयोग करता है, व्यावहारिक रूप से दर्द रहित है, और यदि उंगलियों में दर्द हो तो उन्हें आवश्यक ब्रेक देता है। इस तकनीक का हानि यह है कि समान्यत: वैकल्पिक साइटों पर रक्त का प्रवाह कम होता है, जो रक्त शर्करा के स्तर में बदलाव होने पर रीडिंग को सटीक होने से रोकता है।
- कोई कोडिंग प्रणाली नहीं. पुरानी प्रणालियों में मीटर की पट्टियों की 'कोडिंग' की आवश्यकता होती थी। इससे 'गलतकोडिंग' का विप्पत्ति बनी रहती है, जिससे गलत परिणाम आ सकते हैं। दो दृष्टिकोणों के परिणामस्वरूप ऐसे प्रणाली बने हैं जिन्हें अब कोडिंग की आवश्यकता नहीं है। कुछ प्रणाली 'ऑटोकोडेड' होते हैं, जहां मीटर की प्रत्येक स्ट्रिप को कोड करने के लिए प्रौद्योगिकी का उपयोग किया जाता है। और कुछ को 'एकल कोड' में निर्मित किया जाता है, जिससे गलत कोडिंग के विप्पत्ति से बचा जा सकता है।
- बहु-परीक्षण प्रणाली कुछ प्रणाली एक कार्ट्रिज या एक डिस्क का उपयोग करते हैं जिसमें अनेक परीक्षण स्ट्रिप्स होते हैं। इसका लाभ यह है कि उपयोगकर्ता को हर बार अलग-अलग स्ट्रिप्स लोड नहीं करनी पड़ती है जो सुविधाजनक है और त्वरित परीक्षण सक्षम कर सकता है।
- डाउनलोड करने योग्य मीटर अधिकांश नए प्रणाली सॉफ़्टवेयर के साथ आते हैं जो उपयोगकर्ता को कंप्यूटर पर मीटर परिणाम डाउनलोड करने की अनुमति देता है। इस जानकारी का उपयोग, स्वास्थ्य देखभाल कुशल मार्गदर्शन के साथ, डायबिटीज प्रबंधन को बढ़ाने और सुधारने के लिए किया जा सकता है। मीटरों को समान्यत: एक कनेक्शन केबल की आवश्यकता होती है, जब तक कि उन्हें इंसुलिन पंप के साथ वायरलेस विधि से काम करने के लिए डिज़ाइन नहीं किया जाता है, सीधे कंप्यूटर में प्लग करने के लिए डिज़ाइन नहीं किया जाता है, या रेडियो (उदाहरण के लिए ब्लूटूथ) या इन्फ्रारेड कनेक्शन का उपयोग करने के लिए डिज़ाइन किया गया है।
निरंतर ग्लूकोज निगरानी
एक सतत ग्लूकोज मॉनिटर निरंतर आधार पर (हर कुछ मिनट में) ग्लूकोज के स्तर को निर्धारित करता है।[4] एक विशिष्ट प्रणाली में निम्न सम्मिलित हैं:
- एक डिस्पोजेबल ग्लूकोज सेंसर त्वचा के ठीक नीचे रखा जाता है, जिसे बदलने तक कुछ दिनों के लिए पहना जाता है
- सेंसर से गैर-प्रत्यारोपित ट्रांसमीटर का एक लिंक जो रेडियो रिसीवर से संचार करता है
- एक इलेक्ट्रॉनिक रिसीवर को पेजर (या इंसुलिन पंप) की तरह पहना जाता है जो ग्लूकोज के स्तर को लगभग निरंतर अपडेट के साथ प्रदर्शित करता है, इसी साथ ही बढ़ते और गिरते रुझानों पर भी नज़र रखता है।[5]
सतत ग्लूकोज मॉनिटर अंतरालीय द्रव के नमूने में ग्लूकोज की सांद्रता को मापते हैं। इस तथ्य के कारण सीजीएम प्रणाली की कमियाँ हैं:
- निरंतर प्रणालियों को पारंपरिक रक्त ग्लूकोज माप (वर्तमान तकनीक का उपयोग करके) के साथ कैलिब्रेट किया जाना चाहिए और इसलिए सीजीएम प्रणाली और कभी-कभी फिंगरस्टिक दोनों की आवश्यकता होती है
- अंतरालीय द्रव में ग्लूकोज़ का स्तर रक्त ग्लूकोज़ मूल्यों से पीछे रहता है
इसलिए मरीजों को अंशांकन के लिए पारंपरिक फिंगरस्टिक माप की आवश्यकता होती है (समान्यत: प्रति दिन दो बार) और अधिकांशतः सुधारात्मक कार्रवाई करने से पहले हाइपो- या हाइपरग्लेसेमिया की पुष्टि करने के लिए फिंगरस्टिक माप का उपयोग करने की सलाह दी जाती है।
ऊपर चर्चा किया गया अंतराल समय लगभग 5 मिनट बताया गया है।[6][7][8] वास्तविक रूप से विभिन्न प्रणालियों के कुछ उपयोगकर्ता 10-15 मिनट तक के अंतराल की सूचित करते हैं। जब रक्त शर्करा का स्तर अपेक्षाकृत सुसंगत होता है तो यह अंतराल समय महत्वहीन होता है। चूँकि रक्त शर्करा का स्तर, जब तेजी से बदलता है, सीजीएम प्रणाली पर सामान्य सीमा में पढ़ सकता है जबकि वास्तव में रोगी पहले से ही सीमा से बाहर रक्त ग्लूकोज मूल्य के लक्षणों का अनुभव कर रहा है और उसे उपचार की आवश्यकता हो सकती है। इसलिए सीजीएम का उपयोग करने वाले मरीजों को सलाह दी जाती है कि वे प्रणाली द्वारा दिए गए रक्त ग्लूकोज स्तर के पूर्ण मूल्य के साथ-साथ रक्त ग्लूकोज के स्तर में किसी भी प्रवृत्ति पर विचार करें। उदाहरण के लिए सीजीएम प्रणाली पर 100 मिलीग्राम/डीएल के रक्त ग्लूकोज के साथ सीजीएम का उपयोग करने वाले रोगी पर कोई कार्रवाई नहीं की जा सकती है यदि उनका रक्त ग्लूकोज अनेक रीडिंग के लिए सुसंगत रहा है, जबकि समान रक्त ग्लूकोज स्तर वाले रोगी किंतु जिनके रक्त ग्लूकोज में कम समय में तेजी से गिरावट आ रही है उन्हें हाइपोग्लाइसीमिया की जांच के लिए फिंगरस्टिक परीक्षण करने की सलाह दी जा सकती है।
निरंतर निगरानी से यह जांचने में सहायता मिलती है कि रक्त शर्करा का स्तर इंसुलिन, व्यायाम, भोजन और अन्य कारकों पर कैसे प्रतिक्रिया करता है। अतिरिक्त डेटा भोजन सेवन के लिए सही इंसुलिन खुराक अनुपात निर्धारित करने और हाइपरग्लेसेमिया के सुधार के लिए उपयोगी हो सकता है। उस अवधि के समय जब रक्त शर्करा के स्तर की समान्यत: जांच नहीं की जाती है (उदाहरण के लिए रात भर) इंसुलिन खुराक में समस्याओं की पहचान करने में सहायता कर सकती है (जैसे कि इंसुलिन पंप उपयोगकर्ताओं के लिए बेसल स्तर या इंजेक्शन लेने वाले मरीजों के लिए लंबे समय तक काम करने वाले इंसुलिन स्तर) हाइपरग्लेसेमिया या हाइपोग्लाइसीमिया के रोगियों को सचेत करने के लिए मॉनिटर्स को अलार्म से भी सुसज्जित किया जा सकता है जिससे रोगी उन स्थिति में भी सुधारात्मक कार्रवाई कर सकता है (यदि आवश्यक हो तो फिंगरस्टिक परीक्षण के बाद) जहां उन्हें किसी भी स्थिति के लक्षण महसूस नहीं होते हैं। जबकि तकनीक की अपनी सीमाएँ हैं, अध्ययनों से पता चला है कि निरंतर सेंसर वाले मरीज़ कम संख्या में हाइपरग्लाइसेमिक और हाइपोग्लाइसेमिक घटनाओं का अनुभव करते हैं, उनके ग्लाइकेटेड हीमोग्लोबिन के स्तर में कमी और ग्लाइसेमिक परिवर्तनशीलता में कमी होती है।[9][10][11][12][13] आंतरायिक परीक्षण की तुलना में, गर्भावस्था के समय उच्च रक्तचाप संबंधी जटिलताओं को कम करने में सहायता मिलने की संभावना है।[14]
संयुक्त राज्य अमेरिका में स्वास्थ्य बीमा द्वारा निरंतर रक्त ग्लूकोज की निगरानी को स्वचालित रूप से आवरण नहीं किया जाता है, जिस तरह से अधिकांश अन्य डायबिटीज आपूर्ति को आवरण किया जाता है (उदाहरण के लिए मानक ग्लूकोज परीक्षण आपूर्ति, इंसुलिन और इंसुलिन पंप) चूँकि, बीमा कंपनियों की बढ़ती संख्या केस-दर-केस आधार पर निरंतर ग्लूकोज मॉनिटरिंग आपूर्ति (रिसीवर और डिस्पोजेबल सेंसर दोनों) को आवरण करती है यदि रोगी और डॉक्टर एक विशिष्ट आवश्यकता दिखाते हैं। बीमा आवरण की कमी इस तथ्य से और भी गंभीर हो गई है कि डिस्पोजेबल सेंसर को बार-बार बदलना पड़ता है। कुछ सेंसरों को अमेरिकी खाद्य एवं औषधि प्रशासन (एफडीए) द्वारा 7- और 3-दिवसीय उपयोग के लिए अनुमोदित किया गया है, (चूँकि कुछ मरीज़ अनुशंसित अवधि से अधिक समय तक सेंसर पहनते हैं) और प्राप्त करने वाले मीटरों का जीवनकाल भी सीमित होता है (2 वर्ष से कम और कम से कम 6 महीने) यह संयुक्त राज्य अमेरिका में विपणन किए गए सेंसर के उपयोग में धीमी गति का एक कारक है।
जोसेफ वांग द्वारा एक रासायनिक समीक्षा में इलेक्ट्रोकेमिकल ग्लूकोज बायोसेंसर के संचालन के सिद्धांतों, इतिहास और वर्तमान के विकास पर चर्चा की गई है।[15]
ग्लूकोज सेंसिंग जैव-प्रत्यारोपण
परीक्षण स्ट्रिप्स के उपयोग पर जांच से पता चला है कि आवश्यक आत्म-चोट एक मनोवैज्ञानिक बाधा के रूप में कार्य करती है जो रोगियों को पर्याप्त ग्लूकोज नियंत्रण से रोकती है।[16] परिणाम स्वरुप अत्यधिक ग्लूकोज स्तर के कारण डायबिटीज मेलिटस की जटिलताएँ होती हैं। डायबिटीज चिकित्सा में एक महत्वपूर्ण सुधार एक इम्प्लांटेबल सेंसर के साथ प्राप्त किया जा सकता है जो निकाय के अंदर रक्त शर्करा के स्तर की निरंतर निगरानी करेगा और मापा डेटा को बाहर प्रसारित करेगा। रोगी से नियमित रक्त परीक्षण का बोझ ले लिया जाएगा, जो इसके अतिरिक्त लैपटॉप या स्मार्टफोन जैसे बुद्धिमान उपकरण पर अपने ग्लूकोज के स्तर की निगरानी करेगा।
ग्लूकोज सांद्रता को आवश्यक रूप से रक्त वाहिकाओं में मापा जाना जरूरी नहीं है, किंतु अंतरालीय तरल पदार्थ में भी निर्धारित किया जा सकता है, जहां केशिका प्रणाली के साथ इसके संबंध के कारण - कुछ मिनटों के समय अंतराल के साथ - समान स्तर प्रबल होता है। चूँकि एकल-उपयोग परीक्षण स्ट्रिप्स में उपयोग की जाने वाली एंजाइमैटिक ग्लूकोज डिटेक्शन योजना सीधे प्रत्यारोपण (दवा) के लिए उपयुक्त नहीं है। एक मुख्य समस्या ऑक्सीजन की बदलती आपूर्ति के कारण होती है, जिसके कारण ग्लूकोज डेल्टा-लैक्टोन ग्लूकोनो और H2O2 में परिवर्तित हो जाता है। ग्लूकोज ऑक्सीडेज द्वारा चूंकि निकाय में एक सेंसर का प्रत्यारोपण इनकैप्सुलेशन ऊतक की वृद्धि के साथ होता है[17] प्रतिक्रिया क्षेत्र में ऑक्सीजन का प्रसार निरंतर कम हो रहा है। इस घटती ऑक्सीजन उपलब्धता के कारण सेंसर की रीडिंग कम हो जाती है जिसके लिए फिंगर-स्टिक्स और टेस्ट स्ट्रिप्स का उपयोग करके बार-बार पुन: अंशांकन की आवश्यकता होती है।
दीर्घकालिक ग्लूकोज सेंसिंग प्राप्त करने का एक विधि बदलती स्थानीय ऑक्सीजन सांद्रता को मापना और उसकी भरपाई करना है।[18] अन्य दृष्टिकोण परेशान करने वाली ग्लूकोज ऑक्सीडेज प्रतिक्रिया को एक प्रतिवर्ती संवेदन प्रतिक्रिया से प्रतिस्थापित करते हैं, जिसे लिगैंड बाइंडिंग परख के रूप में जाना जाता है। यह योजना मूल रूप से 1978 में शुल्त्स एंड सिम्स द्वारा सामने रखी गई थी।[19][20] अनेक अलग-अलग आत्मीयता परखों की जांच की गई है[21][22][23] फ्लोरोसेंट ग्लूकोज बायोसेंसर सबसे समान्य सिद्ध हो रहा है।[24][25][26] एमईएमएस तकनीक ने वर्तमान ही में चिपचिपाहट की माप के माध्यम से फ्लोरोसेंट पहचान के लिए छोटे और अधिक सुविधाजनक विकल्पों की अनुमति दी है।[27] एफ़िनिटी-आधारित सेंसरों की जांच से पता चला है कि निकाय के ऊतकों द्वारा एनकैप्सुलेशन सेंसर सिग्नल के बहाव का कारण नहीं बनता है, किंतु रक्त में प्रत्यक्ष माप की तुलना में सिग्नल का केवल एक समय अंतराल होता है।[28] एफ़िनिटी सिद्धांतों और प्रतिदीप्ति पहचान पर आधारित एक नया इम्प्लांटेबल निरंतर ग्लूकोज मॉनिटर सेंसियोनिक्स इंक द्वारा निर्मित एवरसेंस उपकरण है। इस उपकरण को 90 दिनों के इम्प्लांटेशन के लिए एफडीए द्वारा अनुमोदित किया गया है।[29][30]
गैर-आक्रामक प्रौद्योगिकियाँ
रक्त शर्करा के स्तर की निगरानी के लिए कुछ नई प्रौद्योगिकियों में ग्लूकोज स्तर को पढ़ने के लिए रक्त तक पहुंच की आवश्यकता नहीं होगी। गैर-आक्रामक प्रौद्योगिकियों में माइक्रोवेव/आरएफ सेंसिंग,,[31][32] आईआर डिटेक्शन के पास,[33] अल्ट्रासाउंड[34]</nowiki> और ढांकता हुआ स्पेक्ट्रोस्कोपी। रेफरी नाम = ब्लैकबर्ड एसएमबीजी >Donimirska M. "गैर-आक्रामक रक्त ग्लूकोज निगरानी उपकरण बाजार मात्रा विश्लेषण, आकार, शेयर और प्रमुख रुझान 2017-2027". military-technologies.net. BlackBird. Archived from the original on 28 April 2017. Retrieved 27 April 2017.</ref></ref> और डाइइलेक्ट्रिक स्पेक्ट्रोस्कोपी सम्मिलित हैं। ये डायबिटीज से पीड़ित व्यक्ति को रक्त ग्लूकोज विश्लेषण के लिए रक्त की बूंद की आपूर्ति करने के लिए उंगलियों की छड़ी से मुक्त कर सकते हैं।
विकसित किए जा रहे अधिकांश गैर-आक्रामक विधि निरंतर ग्लूकोज मॉनिटरिंग विधियां हैं और पारंपरिक फिंगर स्टिक, रक्त ग्लूकोज माप और ओवरटाइम अवधि के बीच विषय को अतिरिक्त जानकारी प्रदान करने का लाभ प्रदान करते हैं जहां कोई फिंगर स्टिक माप उपलब्ध नहीं है (अथार्त जबकि विषय) सो रही है)।
प्रभावशीलता
टाइप 2 डायबिटीज वाले रोगियों के लिए, निगरानी का महत्व और निगरानी की इष्टतम आवृत्ति स्पष्ट नहीं है। 2011 के एक अध्ययन में इस बात का कोई प्रमाण नहीं मिला कि रक्त शर्करा की निगरानी से वास्तविक अभ्यास में रोगी को बेहतर परिणाम मिलते हैं।[35] यादृच्छिक नियंत्रित परीक्षणों में पाया गया कि रक्त ग्लूकोज की स्व-निगरानी से टाइप 2 डायबिटीज वाले गैर-इंसुलिन उपचारित रोगियों में ग्लाइकेटेड हीमोग्लोबिन (HbA1c) में सुधार नहीं हुआ।[36] या जीवन की गुणवत्ता में महत्वपूर्ण परिवर्तन लाएँ।[37] चूँकि, 7677 रोगियों पर आधारित 47 यादृच्छिक नियंत्रित परीक्षणों के हालिया मेटा-विश्लेषण से पता चला है कि स्व-देखभाल प्रबंधन हस्तक्षेप से डायबिटीज रोगियों में ग्लाइसेमिक नियंत्रण में सुधार होता है, जिससे उनके ग्लाइकेटेड हीमोग्लोबिन मूल्यों में अनुमानित 0.36% (95% सीआई, 0.21-0.51) की कमी होती है।[38] इसके अतिरिक्त , एक हालिया अध्ययन से पता चला है कि अनियंत्रित डायबिटीज रोगियों (इस अध्ययन में HbA1C स्तर >8% द्वारा परिभाषित किया गया है) के रूप में वर्णित रोगियों में रक्त ग्लूकोज (एसएमबीजी) की सात-बिंदु स्व-निगरानी की 90 दिनों की अवधि के बाद 0.18% (95% सीआई, 0.86-2.64%, पी<.001) के सापेक्ष विप्पत्ति में कमी (आरआरआर) के साथ एचबीए1सी स्तर में सांख्यिकीय रूप से महत्वपूर्ण कमी देखी गई है।[39] प्रयोगशाला मूल्यों या अन्य संख्यात्मक मापदंडों के अतिरिक्त, चिकित्सक का उद्देश्य डायबिटीज रोगियों में जीवन की गुणवत्ता और रोगी परिणामों में सुधार करना है। एक आधुनिक अध्ययन में 3259 रोगियों में 12 यादृच्छिक नियंत्रित परीक्षण और मूल्यांकन किए गए परिणाम सम्मिलित थे। लेखकों ने गुणात्मक विश्लेषण के माध्यम से निष्कर्ष निकाला कि जीवन की गुणवत्ता पर एसएमबीजी ने रोगी की संतुष्टि या रोगियों के स्वास्थ्य संबंधी जीवन की गुणवत्ता पर कोई प्रभाव नहीं दिखाया। इसके अतिरिक्त , उसी अध्ययन से पता चला है कि टाइप 2 डायबिटीज वाले रोगियों में एसएमबीजी की शुरुआत से एक वर्ष से अधिक समय पहले निदान किया गया था, जो इंसुलिन पर नहीं थे, उनके एचबीए 1 सी में छह महीने में 0.3% (95% सीआई, -0.4 - -0.1) की सांख्यिकीय रूप से महत्वपूर्ण कमी देखी गई, किंतु बारह महीनों में 0.1% (95% सीआई, -0.3 - 0.04) की सांख्यिकीय रूप से महत्वपूर्ण कमी आई। इसके विपरीत, नए निदान किए गए रोगियों ने 12 महीनों के बाद 0.5% (95% सीआई, -0.9 - -0.1) की सांख्यिकीय रूप से महत्वपूर्ण कमी का अनुभव किया।[40] एक हालिया अध्ययन में पाया गया कि अतिरिक्त हृदय रोग विप्पत्ति कारकों वाले रोगियों में रक्त शर्करा के स्तर को गहन रूप से कम करने (6% से नीचे) की उपचार रणनीति लाभ की तुलना में अधिक हानि पहुंचाती है।[41] टाइप 2 डायबिटीज रोगियों के लिए जो इंसुलिन पर नहीं हैं, व्यायाम और आहार सर्वोत्तम साधन हैं। उस मामले में, रक्त ग्लूकोज की निगरानी आहार और व्यायाम की सफलता का मूल्यांकन करने का एक उपकरण मात्र है। इंसुलिन पर निर्भर टाइप 2 डायबिटीज रोगियों को टाइप 1 डायबिटीज रोगियों की तरह बार-बार अपने रक्त शर्करा की निगरानी करने की आवश्यकता नहीं होती है।[42]
सिफारिशें
स्वास्थ्य और क्लीनिकल एक्सिलेंस के लिए राष्ट्रीय संस्थान (एनआईसीई), यूके ने 30 मई 2008 को अद्यतन डायबिटीज सिफारिशें जारी कीं, जो अनुशंसा करती हैं कि नव निदान टाइप 2 डायबिटीज वाले लोगों के लिए प्लाज्मा ग्लूकोज स्तर की स्व-निगरानी को एक संरचित स्व-प्रबंधन शिक्षा प्रक्रिया में एकीकृत किया जाना चाहिए।[43] टाइप 1 डायबिटीज वाले बच्चों और युवा वयस्कों के लिए सिफारिशों को अगस्त 2015 में अद्यतन किया गया है।[44] अमेरिकन डायबिटीज एसोसिएशन (एडीए), जो डायबिटीज देखभाल और नैदानिक अभ्यास दिशानिर्देशों के लिए दिशानिर्देश तैयार करता है, ने वर्तमान ही में जनवरी 2019 में चिकित्सा देखभाल के अपने मानकों को अद्यतन किया है जिससे यह स्वीकार किया जा सके कि जो लोग इंसुलिन का उपयोग नहीं कर रहे हैं उनमें रक्त ग्लूकोज की नियमित स्व-निगरानी सीमित अतिरिक्त नैदानिक लाभ है।[45] एक यादृच्छिक नियंत्रित परीक्षण में प्रतिदिन एक बार स्व-निगरानी का मूल्यांकन किया गया जिसमें रोगी को अनुरूप संदेश भेजना सम्मिलित था और यह नहीं दिखाया कि इस रणनीति के कारण एक वर्ष के बाद A1C में महत्वपूर्ण परिवर्तन हुए।[37]
संदर्भ
- ↑ "Blood sugar testing: Why, when and how". mayoclinic.org. Mayo Foundation for Medical Education and Research. Retrieved 27 April 2017.
- ↑ 2.0 2.1 MedlinePlus > Blood glucose monitoring Archived 22 January 2010 at the Wayback Machine Update Date: 6/17/2008. Updated by: Elizabeth H. Holt, MD, PhD. In turn citing: American Diabetes Association. Standards of medical care in diabetes" Diabetes Care 2008; 31: S12–54.
- ↑ Li R, Zhang P, Barker LE, Chowdhury FM, Zhang X (August 2010). "Cost-effectiveness of interventions to prevent and control diabetes mellitus: a systematic review". Diabetes Care. 33 (8): 1872–94. doi:10.2337/dc10-0843. PMC 2909081. PMID 20668156.
- ↑ Aussedat B, Dupire-Angel M, Gifford R, Klein JC, Wilson GS, Reach G (April 2000). "Interstitial glucose concentration and glycemia: implications for continuous subcutaneous glucose monitoring". American Journal of Physiology. Endocrinology and Metabolism. 278 (4): E716-28. doi:10.1152/ajpendo.2000.278.4.e716. PMID 10751207. S2CID 19509504.
- ↑ "Continuous Glucose Monitoring | NIDDK". National Institute of Diabetes and Digestive and Kidney Diseases (in English). Retrieved 2023-01-11.
- ↑ Wentholt IM, Vollebregt MA, Hart AA, Hoekstra JB, DeVries JH (December 2005). "टाइप 1 मधुमेह के रोगियों में सुई-प्रकार और माइक्रोडायलिसिस निरंतर ग्लूकोज मॉनिटर की तुलना". Diabetes Care. 28 (12): 2871–6. doi:10.2337/diacare.28.12.2871. PMID 16306547.
- ↑ Steil GM, Rebrin K, Mastrototaro J, Bernaba B, Saad MF (2003). "चमड़े के नीचे ग्लूकोज सेंसर के साथ तेजी से ग्लूकोज भ्रमण के दौरान प्लाज्मा ग्लूकोज का निर्धारण". Diabetes Technology & Therapeutics. 5 (1): 27–31. doi:10.1089/152091503763816436. PMID 12725704.
- ↑ Wilhelm B, Forst S, Weber MM, Larbig M, Pfützner A, Forst T (April 2006). "टाइप 1 मधुमेह के रोगियों में तेजी से रक्त ग्लूकोज परिवर्तन के दौरान सीजीएमएस का मूल्यांकन". Diabetes Technology & Therapeutics. 8 (2): 146–55. doi:10.1089/dia.2006.8.146. PMID 16734545.
- ↑ Hirsch, Irl B. (August 2015). "Glycemic Variability and Diabetes Complications: Does It Matter? Of Course It Does!". Diabetes Care (in English). 38 (8): 1610–1614. doi:10.2337/dc14-2898. ISSN 0149-5992. PMID 26207054.
- ↑ Garg S, Zisser H, Schwartz S, Bailey T, Kaplan R, Ellis S, Jovanovic L (January 2006). "Improvement in glycemic excursions with a transcutaneous, real-time continuous glucose sensor: a randomized controlled trial". Diabetes Care. 29 (1): 44–50. doi:10.2337/diacare.29.01.06.dc05-1686. PMID 16373894.
- ↑ Deiss D, Bolinder J, Riveline JP, Battelino T, Bosi E, Tubiana-Rufi N, Kerr D, Phillip M (December 2006). "वास्तविक समय में निरंतर ग्लूकोज मॉनिटरिंग का उपयोग करके टाइप 1 मधुमेह वाले खराब नियंत्रित रोगियों में ग्लाइसेमिक नियंत्रण में सुधार किया गया". Diabetes Care. 29 (12): 2730–2. doi:10.2337/dc06-1134. PMID 17130215. S2CID 27141532.
- ↑ Mastrototaro JJ, Cooper KW, Soundararajan G, Sanders JB, Shah RV (Sep–Oct 2006). "Clinical experience with an integrated continuous glucose sensor/insulin pump platform: A feasibility study". Advances in Therapy. 23 (5): 725–732. doi:10.1007/BF02850312. PMID 17142207. S2CID 34836239.
- ↑ Garg S, Jovanovic L (December 2006). "Relationship of fasting and hourly blood glucose levels to HbA1c values: safety, accuracy, and improvements in glucose profiles obtained using a 7-day continuous glucose sensor". Diabetes Care. 29 (12): 2644–9. doi:10.2337/dc06-1361. PMID 17130198.
- ↑ Jones LV, Ray A, Moy FM, Buckley BS, et al. (Cochrane Pregnancy and Childbirth Group) (May 2019). "पहले से मधुमेह से पीड़ित महिलाओं के लिए गर्भावस्था के दौरान रक्त शर्करा की निगरानी की तकनीक". The Cochrane Database of Systematic Reviews. 5 (6): CD009613. doi:10.1002/14651858.CD009613.pub4. PMC 6532756. PMID 31120549.
- ↑ Wang J (February 2008). "इलेक्ट्रोकेमिकल ग्लूकोज बायोसेंसर". Chemical Reviews. 108 (2): 814–25. doi:10.1021/cr068123a. PMID 18154363. S2CID 9105453.
- ↑ Reach G (2015). "दीर्घकालिक उपचारों के प्रति रोगी के अनुपालन की मानसिक क्रियाविधि". Philosophy and Medicine. 118. doi:10.1007/978-3-319-12265-6. ISBN 978-3-319-12264-9. ISSN 0376-7418. S2CID 79106629.
- ↑ Frost M, Meyerhoff ME (November 2006). "In vivo chemical sensors: tackling biocompatibility". Analytical Chemistry. 78 (21): 7370–7. doi:10.1021/ac069475k. PMID 17128516.
- ↑ Gough DA, Kumosa LS, Routh TL, Lin JT, Lucisano JY (July 2010). "जानवरों में 1 वर्ष से अधिक समय तक प्रत्यारोपित ऊतक ग्लूकोज सेंसर का कार्य". Science Translational Medicine. 2 (42): 42ra53. doi:10.1126/scitranslmed.3001148. PMC 4528300. PMID 20668297.
- ↑ Schultz JS, Mansouri S, Goldstein IJ (1979). "Affinity sensor: a new technique for developing implantable sensors for glucose and other metabolites". Diabetes Care. 5 (3): 245–53. doi:10.2337/diacare.5.3.245. PMID 6184210. S2CID 20186661.
- ↑ Schultz J, Sims G (1979). "व्यक्तिगत मेटाबोलाइट्स के लिए एफ़िनिटी सेंसर". Biotechnol Bioeng Symp. 9 (9): 65–71. PMID 94999.
- ↑ Ballerstädt R, Ehwald R (1994). "एफ़िनिटी सेंसर के विभिन्न प्रकारों में ग्लूकोज सेंसिंग के लिए डेक्सट्रान और कॉनकेनवेलिन ए के जलीय फैलाव की उपयुक्तता". Biosens. Bioelectron. 9 (8): 557–67. doi:10.1016/0956-5663(94)80048-0.
- ↑ Zhao Y, Li S, Davidson A, Yang B, Wang Q, Lin Q (2007). "निरंतर ग्लूकोज मॉनिटरिंग के लिए एक एमईएमएस विस्कोमेट्रिक सेंसर". J. Micromech. Microeng. 17 (12): 2528–37. Bibcode:2007JMiMi..17.2528Z. doi:10.1088/0960-1317/17/12/020. S2CID 17572337.
- ↑ Ballerstadt R, Kholodnykh A, Evans C, Boretsky A, Motamedi M, Gowda A, McNichols R (September 2007). "Affinity-based turbidity sensor for glucose monitoring by optical coherence tomography: toward the development of an implantable sensor". Analytical Chemistry. 79 (18): 6965–74. doi:10.1021/ac0707434. PMID 17702528.
- ↑ Meadows DL, Schultz JS (1993). "एक सजातीय प्रतिदीप्ति ऊर्जा हस्तांतरण परख प्रणाली पर आधारित ऑप्टिकल फाइबर ग्लूकोज एफ़िनिटी सेंसर का डिज़ाइन, निर्माण और लक्षण वर्णन" (PDF). Anal. Chim. Acta. 280: 21–30. doi:10.1016/0003-2670(93)80236-E. hdl:2027.42/30643.
- ↑ Ballerstadt R, Polak A, Beuhler A, Frye J (March 2004). "ग्लूकोज मॉनिटरिंग के लिए निकट-अवरक्त प्रतिदीप्ति एफ़िनिटी सेंसर का इन विट्रो दीर्घकालिक प्रदर्शन अध्ययन". Biosensors & Bioelectronics. 19 (8): 905–14. doi:10.1016/j.bios.2003.08.019. PMID 15128110.
- ↑ Nielsen JK, Christiansen JS, Kristensen JS, Toft HO, Hansen LL, Aasmul S, Gregorius K (January 2009). "निरंतर ग्लूकोज रीडिंग के लिए एक ट्रांसक्यूटेनस पूछताछ प्रतिदीप्ति जीवनकाल-आधारित माइक्रोसेंसर का नैदानिक मूल्यांकन". Journal of Diabetes Science and Technology. 3 (1): 98–109. doi:10.1177/193229680900300111. PMC 2769858. PMID 20046654.
{{cite journal}}: zero width space character in|title=at position 106 (help) - ↑ Birkholz M, Ehwald KE, Basmer T, Kulse P, Reich C, Drews J, Genschow D, Haak U, Marschmeyer S, Matthus E, Schulz K, Wolansky D, Winkler W, Guschauski T, Ehwald R (June 2013). "पूरी तरह से एम्बेडेड बायोमाइक्रो-इलेक्ट्रोमैकेनिकल सिस्टम (बायोएमईएमएस) के साथ गीगाहर्ट्ज आवृत्तियों पर ग्लूकोज सांद्रता का पता लगाना". Journal of Applied Physics. 113 (24): 244904–244904–8. Bibcode:2013JAP...113x4904B. doi:10.1063/1.4811351. PMC 3977869. PMID 25332510.
- ↑ Diem P, Kalt L, Haueter U, Krinelke L, Fajfr R, Reihl B, Beyer U (December 2004). "ग्लूकोज के लिए एक सतत विस्कोमेट्रिक एफ़िनिटी सेंसर का नैदानिक प्रदर्शन". Diabetes Technology & Therapeutics. 6 (6): 790–9. doi:10.1089/dia.2004.6.790. PMID 15684631.
{{cite journal}}: zero width space character in|title=at position 63 (help) - ↑ Kropff J, Choudhary P, Neupane S, Barnard K, Bain SC, Kapitza C, et al. (January 2017). "Accuracy and Longevity of an Implantable Continuous Glucose Sensor in the PRECISE Study: A 180-Day, Prospective, Multicenter, Pivotal Trial". Diabetes Care. 40 (1): 63–68. doi:10.2337/dc16-1525. PMID 27815290.
- ↑ "How a US Patent Protects You, and Does Your Project Qualify for a US Patent?". World Patent Information. 19 (3): 239. September 1997. doi:10.1016/s0172-2190(97)90099-5. ISSN 0172-2190.
- ↑ Huang SY, Yoshida Y, Inda AJ, Xavier CX, Mu WC, Meng YS, Yu W (15 January 2019). "सेंसिंग और मल्टी-वेरिएबल क्रॉसचेकिंग के लिए मुख्य फ़ील्ड का उपयोग करके गैर-आक्रामक सतत निगरानी के लिए माइक्रोस्ट्रिप लाइन - आधारित ग्लूकोज सेंसर". IEEE Sensors Journal. 19 (2): 535–547. Bibcode:2019ISenJ..19..535H. doi:10.1109/JSEN.2018.2877691. S2CID 56719208.
- ↑ Yu W, Huang SY (October 2018). "T−shaped Patterned Microstrip Line for Non-invasive Continuous Glucose Sensing". IEEE Microwave and Wireless Components Letters. 28 (10): 942–944. doi:10.1109/LMWC.2018.2861565. S2CID 52932653.
- ↑ "निकट-अवरक्त स्पेक्ट्रोस्कोपी का उपयोग करके गैर-आक्रामक रक्त ग्लूकोज की निगरानी". 16 October 2013.
- ↑ अल्ट्रासाउंड<संदर्भ नाम= डायबिटीज यू/एस एसएमबीजी >"अल्ट्रासाउंड रक्त शर्करा को मापने के लिए लैंसेट-रहित विधि प्रदान कर सकता है". Diabets.co.uk. Diabetes Digital Media Ltd. Retrieved 27 April 2017.<nowiki>
- ↑ Sidorenkov G, Haaijer-Ruskamp FM, de Zeeuw D, Bilo H, Denig P (June 2011). "Review: relation between quality-of-care indicators for diabetes and patient outcomes: a systematic literature review" (PDF). Medical Care Research and Review. 68 (3): 263–89. doi:10.1177/1077558710394200. hdl:11370/e1e98ce8-dc04-4fa2-b068-eed2f639b0c3. PMID 21536606. S2CID 22438556.
- ↑ Farmer A, Wade A, Goyder E, Yudkin P, French D, Craven A, Holman R, Kinmonth AL, Neil A (July 2007). "Impact of self monitoring of blood glucose in the management of patients with non-insulin treated diabetes: open parallel group randomised trial". BMJ. 335 (7611): 132. doi:10.1136/bmj.39247.447431.BE. PMC 1925177. PMID 17591623.
- ↑ 37.0 37.1 Young LA, Buse JB, Weaver MA, Vu MB, Mitchell CM, Blakeney T, Grimm K, Rees J, Niblock F, Donahue KE (July 2017). "Glucose Self-monitoring in Non-Insulin-Treated Patients With Type 2 Diabetes in Primary Care Settings: A Randomized Trial". JAMA Internal Medicine. 177 (7): 920–929. doi:10.1001/jamainternmed.2017.1233. PMC 5818811. PMID 28600913.
- ↑ Minet L, Møller S, Vach W, Wagner L, Henriksen JE (July 2010). "Mediating the effect of self-care management intervention in type 2 diabetes: a meta-analysis of 47 randomised controlled trials". Patient Education and Counseling. 80 (1): 29–41. doi:10.1016/j.pec.2009.09.033. PMID 19906503.
- ↑ Khamseh ME, Ansari M, Malek M, Shafiee G, Baradaran H (March 2011). "Effects of a structured self-monitoring of blood glucose method on patient self-management behavior and metabolic outcomes in type 2 diabetes mellitus". Journal of Diabetes Science and Technology. 5 (2): 388–93. doi:10.1177/193229681100500228. PMC 3125933. PMID 21527110.
- ↑ Malanda UL, Welschen LM, Riphagen II, Dekker JM, Nijpels G, Bot SD (January 2012). Malanda UL (ed.). "Self-monitoring of blood glucose in patients with type 2 diabetes mellitus who are not using insulin" (PDF). The Cochrane Database of Systematic Reviews. 1: CD005060. doi:10.1002/14651858.CD005060.pub3. hdl:1871/48558. PMID 22258959. S2CID 205176936.
- ↑ Gerstein HC, Miller ME, Byington RP, Goff DC, Bigger JT, Buse JB, Cushman WC, Genuth S, Ismail-Beigi F, Grimm RH, Probstfield JL, Simons-Morton DG, Friedewald WT (June 2008). "Effects of intensive glucose lowering in type 2 diabetes". The New England Journal of Medicine. 358 (24): 2545–59. doi:10.1056/NEJMoa0802743. PMC 4551392. PMID 18539917.
- ↑ "My Site - Chapter 9: Monitoring Glycemic Control". guidelines.diabetes.ca. Retrieved 2021-01-25.
- ↑ "मार्गदर्शन प्राप्त करें". NICE.
- ↑ "Overview | Diabetes (type 1 and type 2) in children and young people: diagnosis and management | Guidance | NICE". www.nice.org.uk. Retrieved 2019-04-25.
- ↑ "Standards of Medical Care in Diabetes-2019". Diabetes Care. 42 (Suppl 1): S4–S6. January 2019. doi:10.2337/dc19-Srev01. PMID 30559226.
 Media related to रक्त ग्लूकोज की निगरानी at Wikimedia Commons
Media related to रक्त ग्लूकोज की निगरानी at Wikimedia Commons