एयर एम्बालिज़्म
| Air embolism | |
|---|---|
| अन्य नाम | Gas embolism |
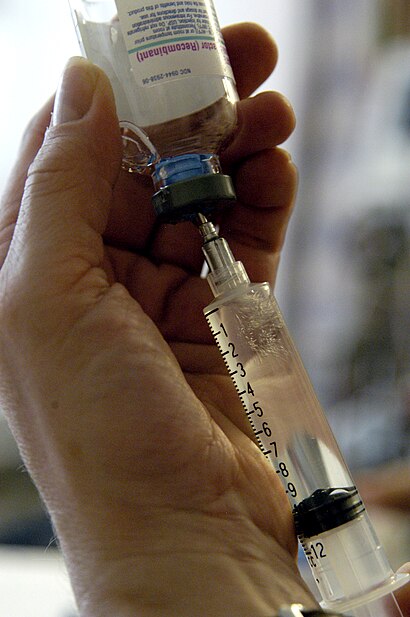 | |
| Drug injection can potentially be a cause for air embolisms. | |
| Specialty | Critical care medicine |
| लक्षण | Hypotension, headaches, vertigo, dizziness |
| जटिलताएं | Coma |
| अवधि | Rapid |
| जोखिम कारक एस | Divers, substance abuse, improper needle usage, decompression sickness |
एयर एम्बोलिज्म, जिसे गैस एम्बोलिज्म के रूप में भी जाना जाता है, परिसंचरण प्रणाली में वायु या अन्य गैस के अधिक बुलबुले के कारण होने वाली रक्त वाहिका में अवरोधन है।[1] सर्जिकल प्रक्रियाओं, फेफड़ों के अत्यधिक विस्तार की चोट, डीकंप्रेसन और कुछ अन्य कारण के समय वायु को परिसंचरण में लाया जा सकता है। वनस्पतियों में, वायु अवरोध संवहनी पौधों के जाइलम में भी हो सकता है, विशेषकर जब पानी के तनाव से पीड़ित हो।
फेफड़े के अत्यधिक विस्तार वाली चोटों के परिणामस्वरूप डाइवर्स धमनी गैस एम्बोलिज्म विकसित हो सकता है। पल्मोनरी बैरोट्रॉमा के कारण फेफड़ों की वेनस प्रणाली में प्रवेश करने वाली श्वास गैस वायुकोशीय केशिकाओं में फंस नहीं जाएगी, और परिणामस्वरूप प्रणालीगत धमनियों के माध्यम से शरीर के शेष भागों में फैल जाएगी, जिससे एम्बोलिज्म का संकट अधिक होगा। डीकम्प्रेशन से उत्पन्न होने वाले अक्रिय गैस के बुलबुले सामान्यतः प्रणालीगत परिसंचरण के वेनस पक्ष में बनते हैं, जहां अक्रिय गैस की सांद्रता सबसे अधिक होती है, ये बुलबुले सामान्यतः फेफड़ों की केशिकाओं में फंस जाते हैं जहां वे सामान्यतः लक्षण उत्पन्न किए बिना समाप्त हो जाते हैं। यदि उन्हें पेटेंट फोरामेन ओवले के माध्यम से प्रणालीगत परिसंचरण में भेज दिया जाता है, तो वे मस्तिष्क में जा सकते हैं और एकत्र हो सकते हैं, जहां वे स्ट्रोक का कारण बन सकते हैं, कोरोनरी केशिकाएं जहां वे मायोकार्डियल इस्किमिया या अन्य ऊतकों का कारण बन सकते हैं, जहां परिणाम सामान्यतः कम होते हैं। प्राथमिक चिकित्सा उपचार में ऑक्सीजन थेरेपी को उच्चतम व्यावहारिक सांद्रता में ऑक्सीजन देना, शॉक का इलाज करना और अस्पताल में ले जाना सम्मिलित है जहां चिकित्सीय रिकम्प्रेशन और हाइपरबेरिक ऑक्सीजन थेरेपी निश्चित उपचार हैं।
संकेत और लक्षण
सर्जरी में
लक्षणों में सम्मिलित हैं:[2]
- हाइपोटेंशन
- सांस लेने में कठिनाई
डाइवर्स में
धमनी गैस एम्बोलिज्म के लक्षणों में सम्मिलित हैं:[3][4]
- सांस लेना बंद हो जाना
- होश खो देना
- सिर चकराना
- ऐंठन
- कंपकंपी
- समन्वय की हानि
- शारीरिक कार्यों पर नियंत्रण न होना
- सुन्न होना
- पक्षाघात
- अत्यधिक थकान
- हाथ-पैरों में कमजोरी
- असामान्य अनुभूति के क्षेत्र
- दृश्य असामान्यताएं
- सुनने में असामान्यताएं
- व्यक्तित्व में परिवर्तन आता है
- संज्ञानात्मक बधिरता
- मतली या उलटी
- खूनी थूक
- फेफड़े के अत्यधिक विस्तार के अन्य परिणामों जैसे न्यूमोथोरैक्स, चमड़े के नीचे या मीडियास्टिनल वातस्फीति के लक्षण भी मौजूद हो सकते हैं।
कारण
हस्तक्षेपी प्रक्रियाएं
इंटरवेंशनल रेडियोलॉजी प्रक्रियाएं, कार्डियक और न्यूरोसर्जिकल प्रक्रियाएं एयर एम्बोलिज्म का कारण बन सकती हैं।[1]इसके अलावा, कंट्रास्ट डिलीवरी के लिए पंप इंजेक्टर के बढ़ते उपयोग और फेफड़ों में परक्यूटेनियस हस्तक्षेप से भी एयर एम्बोलिज्म का संकट बढ़ जाता है।[5]
डीकंप्रेसन बीमारी
गैस एम्बोलिज्म डाइविंग विकार है जो अंडरवाटर डाइविंग द्वारा अनुभव किया जाता है जो परिवेश के दबाव में सांस लेने वाली गैस को सांस लेता है, और दो अलग-अलग तरीकों से हो सकता है:
- बैरोट्रॉमा: सांस रोकते समय तेजी से ऊपर चढ़ने के बाद फेफड़े की परत पर गंभीर आघात के परिणामस्वरूप हवा के बुलबुले रक्तप्रवाह में प्रवेश कर सकते हैं; फेफड़े के भीतर रुकी हुई हवा उस बिंदु तक फैलती है जहां ऊतक फट जाते हैं (फुफ्फुसीय बैरोट्रॉमा)। ऐसा करना आसान है क्योंकि फेफड़े दर्द के माध्यम से तब तक बहुत कम चेतावनी देते हैं जब तक कि वे फट न जाएं। गोताखोर सामान्यतः दर्द और परेशानी में सतह पर पहुंचेगा और खून उगल सकता है या झाग बना सकता है। फुफ्फुसीय बैरोट्रॉमा सामान्यतः स्पष्ट होता है और डीकंप्रेसन बीमारी से काफी भिन्न रूप में प्रकट हो सकता है।
- डीकंप्रेसन बीमारी: यदि गोता लगाने के समय दबाव में रक्त में घुली गैस को चढ़ने पर समाधान में समाप्त होने के लिए पर्याप्त समय नहीं दिया जाता है, तो रक्तप्रवाह में अक्रिय गैस के बुलबुले बन जाते हैं। लक्षण सूक्ष्म हो सकते हैं और तुरंत ध्यान देने योग्य नहीं हो सकते हैं, और उभरने के बाद कुछ समय तक विकसित हो सकते हैं।
वेंटिलेटर प्रेरित फुफ्फुसीय बैरोट्रॉमा
फेफड़ों पर शारीरिक आघात भी एयर एम्बोलिज्म का कारण बन सकता है। ऐसा तब हो सकता है जब किसी मरीज को वेंटिलेटर पर रखा जाता है और हवा को घायल नस या धमनी में डाला जाता है, जिससे अचानक मौत हो जाती है। स्कूबा डाइविंग से चढ़ते समय सांस रोकना भी दबाव के अंतर के कारण फेफड़ों की हवा को फुफ्फुसीय धमनियों या नसों में उसी तरह से मजबूर कर सकता है।[6]
प्रत्यक्ष इंजेक्शन
नैदानिक प्रक्रियाओं के समय गलती से हवा को सीधे नस या धमनी में इंजेक्ट किया जा सकता है।[7][8] हेमोडायलिसिस सर्किट के संवहनी ट्यूबिंग से हवा को सावधानीपूर्वक निकालने के लिए सिरिंज का दुरुपयोग हवा को संवहनी प्रणाली में प्रवेश करने की अनुमति दे सकता है।[9] वेनस एयर एम्बोलिज्म नैदानिक और चिकित्सीय प्रक्रियाओं की दुर्लभ जटिलता है जिसमें शिरा या धमनी के कैथीटेराइजेशन की आवश्यकता होती है।[10] यदि कोई महत्वपूर्ण एम्बोलिज्म होता है, तो हृदय, फेफड़े या केंद्रीय तंत्रिका तंत्र प्रभावित हो सकता है।[7][10]एम्बोलिज्म को हटाने या कम करने के हस्तक्षेप में बुलबुले के आकार को कम करने, या दाहिने आलिंद से हवा निकालने की प्रक्रियाएं सम्मिलित हो सकती हैं।[10]
मनुष्यों के लिए घातक खुराक सैद्धांतिक रूप से 3 से 5 मिलीलीटर प्रति किलोग्राम के बीच मानी जाती है। अनुमान है कि 100 मिली प्रति सेकंड की दर से डाली गई 300-500 मिली गैस घातक साबित होगी।[11]
तंत्र
जब भी कोई रक्त वाहिका खुली होती है और गैस के प्रवेश के लिए अनुकूल दबाव प्रवणता मौजूद होती है तो एयर एम्बोलिज्म हो सकता है। चूँकि अधिकांश धमनियों और शिराओं में परिसंचरण दबाव एयरमंडलीय दबाव से अधिक होता है, रक्त वाहिका के घायल होने पर एयर एम्बोलस अक्सर नहीं होता है। हृदय के ऊपर की नसों में, जैसे कि सिर और गर्दन में, वेनस दबाव एयरमंडलीय से कम हो सकता है और चोट लगने पर हवा अंदर जा सकती है।[12] यह कारण है कि मस्तिष्क पर ऑपरेशन करते समय सर्जनों को विशेष रूप से सावधान रहना चाहिए, और गले की नस या सबक्लेवियन नसों से केंद्रीय वेनस कैथेटर डालते या निकालते समय बिस्तर का सिर नीचे क्यों झुका होता है।
जब हवा नसों में प्रवेश करती है, तो यह हृदय के दाईं ओर और फिर फेफड़ों तक जाती है।[13] इससे फेफड़े की वाहिकाएं सिकुड़ सकती हैं, जिससे हृदय के दाहिने हिस्से में दबाव बढ़ सकता है. यदि किसी रोगी में दबाव काफी अधिक बढ़ जाता है, जो आलिंद सेप्टल दोष#पेटेंट फोरामेन ओवले से पीड़ित 20% से 30% आबादी में से है, तो गैस का बुलबुला हृदय के बाईं ओर और आगे की ओर जा सकता है। मस्तिष्क या कोरोनरी परिसंचरण ऐसे बुलबुले गैस एम्बोलिक के सबसे गंभीर लक्षणों के लिए जिम्मेदार होते हैं।
वेनस या फुफ्फुसीय एयर एम्बोलिज्म तब होता है जब एयर प्रणालीगत नसों में प्रवेश करती है और हृदय के दाहिनी ओर और वहां से फुफ्फुसीय धमनियों में ले जाया जाता है, जहां यह रक्त प्रवाह को अवरुद्ध या कम कर सकता है।[14]वेनस परिसंचरण में गैस फुफ्फुसीय परिसंचरण में बाधा डालकर या एयर-लॉक बनाकर हृदय संबंधी समस्याएं उत्पन्न कर सकती है जो केंद्रीय वेनस दबाव को बढ़ाती है और फुफ्फुसीय और प्रणालीगत धमनी दबाव को कम करती है।[14][15] जानवरों पर किए गए प्रयोगों से पता चलता है कि ऐसा होने के लिए आवश्यक गैस की मात्रा काफी परिवर्तनशील है।[8]मानव मामले की रिपोर्ट से पता चलता है कि 100 एमएल/सेकेंड से अधिक दर पर वेनस प्रणाली में 100 एमएल से अधिक हवा डालना घातक हो सकता है।[16] गंभीर गोताखोरी या डीकंप्रेसन दुर्घटनाओं में तेजी से डीकंप्रेसन में वेनस एयर एम्बोली की बहुत बड़ी और रोगसूचक मात्रा भी हो सकती है, जहां वे फेफड़ों में परिसंचरण में हस्तक्षेप कर सकते हैं और परिणामस्वरूप श्वसन संकट और हाइपोक्सिया (चिकित्सा) हो सकता है।[6]
प्रणालीगत धमनी में गैस एम्बोलिज्म, जिसे धमनी गैस एम्बोलिज्म (एजीई) कहा जाता है, नस की तुलना में अधिक गंभीर मामला है, क्योंकि धमनी में गैस का बुलबुला सीधे धमनी द्वारा पोषित क्षेत्र में रक्त के प्रवाह को रोक सकता है। 'एजीई' के लक्षण रक्त प्रवाह के क्षेत्र पर निर्भर करते हैं, और यदि हृदय प्रभावित होता है तो सेरेब्रल धमनी गैस एम्बोलिज्म (केज) या मायोकार्डियल रोधगलन के लिए स्ट्रोक के लक्षण हो सकते हैं।[6]लक्षणों का कारण बनने वाली धमनी गैस एम्बोलिज्म की मात्रा स्थान पर निर्भर करती है - मस्तिष्क परिसंचरण में 2 एमएल हवा घातक हो सकती है, जबकि कोरोनरी धमनी में 0.5 एमएल हवा कार्डियक अरेस्ट का कारण बन सकती है।[17][18]
रोकथाम और स्क्रीनिंग
यदि पेटेंट फोरामेन ओवले (पीएफओ) पर संदेह है, तो दोष का निदान करने के लिए इकोकार्डियोग्राफी द्वारा परीक्षा की जा सकती है। इस परीक्षण में, बुलबुले उत्पन्न करने के लिए सिरिंज में सेलाइन को उत्तेजित करके रोगी की नस में बहुत बारीक बुलबुले डाले जाते हैं, फिर उन्हें बांह की नस में इंजेक्ट किया जाता है। कुछ सेकंड बाद, इन बुलबुले को अल्ट्रासाउंड छवि में स्पष्ट रूप से देखा जा सकता है, क्योंकि वे रोगी के दाहिने आलिंद और वेंट्रिकल से होकर गुजरते हैं। इस समय, बुलबुले सीधे सेप्टल दोष को पार करते हुए देखे जा सकते हैं, या फिर रोगी को वलसाल्वा पैंतरेबाज़ी करने के लिए कहकर पेटेंट फोरामेन ओवले को अस्थायी रूप से खोला जा सकता है, जबकि बुलबुले दाहिने हृदय से गुजर रहे हैं - क्रिया जो फोरामेन को खोल देगी फड़फड़ाएं और बाएं हृदय में गुजरते हुए बुलबुले दिखाएं। ऐसे बुलबुले परीक्षण में नुकसान पहुंचाने के लिए बहुत छोटे होते हैं, लेकिन ऐसा निदान रोगी को संभावित समस्याओं के प्रति सचेत कर सकता है जो पानी के नीचे गोताखोरी जैसी गतिविधियों के समय बनने वाले बड़े बुलबुले से उत्पन्न हो सकते हैं, जहां डीकंप्रेसन (गोताखोरी) के समय बुलबुले बढ़ सकते हैं।[19][20] गहरी तकनीकी गोताखोरी में खुद को अपेक्षाकृत उच्च डीकंप्रेसन तनाव में उजागर करने के इच्छुक डाइवर्स के लिए पीएफओ परीक्षण की सिफारिश की जा सकती है।
निदान
सामान्य नियम के रूप में, कोई भी गोताखोर जिसने किसी भी गहराई पर दबाव में गैस सांस ली है, जो बेहोश हो जाता है, सतह पर आने के तुरंत बाद चेतना खो देता है, या सतह पर आने के लगभग 10 मिनट के भीतर न्यूरोलॉजिकल लक्षण प्रदर्शित करता है, उसे धमनी गैस एम्बोलिज्म का अनुभव करना चाहिए।[4] धमनी गैस एम्बोलिज्म के लक्षण मौजूद हो सकते हैं लेकिन पर्यावरणीय प्रभावों जैसे हाइपोथर्मिया, या अन्य स्पष्ट कारणों से होने वाले दर्द से छुपे होते हैं। फेफड़े के अत्यधिक विस्तार की चोट का संदेह होने पर न्यूरोलॉजिकल जांच की सिफारिश की जाती है। डिकंप्रेशन बीमारी के लक्षण धमनी गैस एम्बोलिज्म के लक्षणों के समान और भ्रमित हो सकते हैं, हालांकि, उपचार मूल रूप से वही है। घायल डाइवर्स के लिए गैस एम्बोलिज्म और डीकंप्रेसन बीमारी के बीच भेदभाव करना मुश्किल हो सकता है, और दोनों साथ हो सकते हैं। गोता इतिहास कई मामलों में डीकंप्रेसन बीमारी को खत्म कर सकता है, और अन्य फेफड़ों के अत्यधिक विस्तार की चोट के लक्षणों की उपस्थिति से गैस एम्बोलिज्म की संभावना बढ़ जाएगी।[4]
उपचार
हृदय में हवा का बड़ा बुलबुला (जैसा कि कुछ आघातों के बाद हो सकता है जिसमें हवा स्वतंत्र रूप से बड़ी नसों तक पहुंच पाती है) लगातार मशीनरी बड़बड़ाहट के साथ उपस्थित होगा। रोगी को तुरंत ट्रेंडेलनबर्ग स्थिति (सिर नीचे) में रखना महत्वपूर्ण है और उनके बाईं ओर (बाएं पार्श्व डीक्यूबिटस स्थिति)। ट्रेंडेलेंडबर्ग स्थिति बाएं वेंट्रिकुलर हवा के बुलबुले को कोरोनरी धमनी ओस्टिया (जो महाधमनी वाल्व के पास होती है) से दूर रखती है ताकि हवा के बुलबुले कोरोनरी धमनियों में प्रवेश न करें और अवरुद्ध न हों (जिससे दिल का दौरा पड़ सकता है)। बाएं पार्श्व डीक्यूबिटस स्थिति दाएं वेंट्रिकल के गैर-निर्भर खंड में हवा को फंसाने में मदद करती है (जहां फुफ्फुसीय धमनी में आगे बढ़ने और इसे अवरुद्ध करने के बजाय इसके बने रहने की अधिक संभावना है)। बायीं पार्श्व डीक्यूबिटस स्थिति हवा को संभावित रूप से पेटेंट फोरामेन ओवले (हृदय) (30% वयस्कों में मौजूद) से गुजरने और बाएं वेंट्रिकल में प्रवेश करने से रोकती है, जहां से यह डिस्टल धमनियों में प्रवेश कर सकती है (संभावित रूप से रोड़ा उत्पन्न कर सकती है) स्ट्रोक जैसे लक्षण)।[14][21] वेनस और धमनी एयर एम्बोलिज्म दोनों के लिए उच्च प्रतिशत ऑक्सीजन के प्रशासन की सिफारिश की जाती है। इसका उद्देश्य इस्किमिया का प्रतिकार करना और बुलबुले के आकार में कमी में तेजी लाना है।[9]
वेनस एयर एम्बोलिज्म के लिए दाएं वेंट्रिकल में एयर-लॉक रुकावट वाले रोगी की ट्रेंडेलनबर्ग या बाईं पार्श्व स्थिति वेंट्रिकल में हवा के बुलबुले को स्थानांतरित कर सकती है और बुलबुले के नीचे रक्त प्रवाह की अनुमति दे सकती है।[22] धमनी एयर एम्बोलिज्म की नैदानिक विशेषताओं वाले मरीजों के लिए 100% ऑक्सीजन के साथ हाइपरबेरिक थेरेपी की सिफारिश की जाती है, क्योंकि यह समाधान द्वारा बुलबुले से नाइट्रोजन को हटाने में तेजी लाता है और ऊतक ऑक्सीजनेशन में सुधार करता है। यह विशेष रूप से कार्डियोपल्मोनरी या न्यूरोलॉजिकल भागीदारी के मामलों के लिए अनुशंसित है। प्रारंभिक उपचार से सबसे अधिक लाभ होता है, लेकिन यह चोट लगने के 30 घंटे बाद तक प्रभावी हो सकता है।[9]
डाइवर्स का उपचार
ऑक्सीजन प्राथमिक चिकित्सा उपचार संदिग्ध गैस एम्बोलिज्म हताहतों या डाइवर्स के लिए उपयोगी है, जिन्होंने तेजी से चढ़ाई की है या डीकंप्रेसन रुकने से चूक गए हैं।[23] अधिकांश पूरी तरह से क्लोज-सर्किट रिब्रीथर्स ऑक्सीजन युक्त श्वास गैस की निरंतर उच्च सांद्रता प्रदान कर सकते हैं और इसे शुद्ध ओपन-सर्किट स्कूबा|ओपन-सर्किट ऑक्सीजन रिससिटेटर्स के विकल्प के रूप में इस्तेमाल किया जा सकता है। हालाँकि, नॉन-रिब्रीथर मास्क के माध्यम से ऑक्सीजन सिलेंडर से शुद्ध ऑक्सीजन डीकंप्रेसन बीमारी के रोगी को ऑक्सीजन पहुंचाने का सबसे अच्छा तरीका है।[6]
डाइवर्स में गैस एम्बोलिज्म का रिकम्प्रेशन सबसे प्रभावी, हालांकि धीमा, उपचार है।[15]सामान्यतः यह रिकम्प्रेशन कक्ष में किया जाता है। जैसे-जैसे दबाव बढ़ता है, गैस की घुलनशीलता बढ़ती है, जो आसपास के रक्त और ऊतकों में गैस के अवशोषण को तेज करके बुलबुले के आकार को कम करती है। इसके अतिरिक्त, बॉयल के नियम के अनुसार गैस के बुलबुले का आयतन परिवेशीय दबाव के विपरीत अनुपात में घटता है। हाइपरबेरिक चैम्बर में रोगी 18 मीटर समुद्री जल की गहराई के बराबर परिवेशीय दबाव पर, 100% ऑक्सीजन सांस ले सकता है। हाइपरबेरिक स्थितियों के तहत, ऑक्सीजन बुलबुले में फैल जाती है, नाइट्रोजन को बुलबुले से विस्थापित करके रक्त में घोल देती है। ऑक्सीजन के बुलबुले अधिक आसानी से सहन किए जाते हैं।[14] हाइपरबेरिक स्थितियों के तहत रक्त और ऊतकों में ऑक्सीजन का प्रसार शरीर के उन क्षेत्रों को सहारा देता है जो गैस के बुलबुले द्वारा धमनियों के अवरुद्ध होने पर रक्त प्रवाह से वंचित हो जाते हैं। इससे इस्कीमिया को कम करने में मदद मिलती है। हाइपरबेरिक ऑक्सीजन के प्रभाव उस क्षति का भी प्रतिकार करते हैं जो पहले के इस्केमिक क्षेत्रों के पुनर्संयोजन के साथ हो सकती है; यह क्षति ल्यूकोसाइट्स ( प्रकार की श्वेत रक्त कोशिका) द्वारा मध्यस्थ होती है।
जटिलताएं
विलंबित सेरेब्रल एडिमा के कारण हाइपरबेरिक ऑक्सीजन उपचार के बाद पुनरावृत्ति की उच्च घटना।[24]
महामारी विज्ञान
एयर एम्बोलिज्म की महामारी विज्ञान के संदर्भ में कोई यह पाता है कि अंतःक्रियात्मक अवधि में सबसे अधिक घटनाएँ होती हैं। उदाहरण के लिए, न्यूरोलॉजिकल मामलों में वीएई (वैस्कुलर एयर एम्बोलिज्म) 80% तक होता है, और वीएई के लिए ओबीजीवाईएन सर्जरी की घटनाएं 97% तक बढ़ सकती हैं। डाइवर्स में घटना दर 7/100,000 प्रति गोता है।[25]
समाज और संस्कृति में
डायरेक्ट इंजेक्शन एयर एम्बोलिज्म बेल्जियम के हत्यारे इवो पोप द्वारा अपने कुछ पीड़ितों को मारने के लिए इस्तेमाल की जाने वाली विधियों में से थी (दूसरी विधि वैलियम थी)।[26] विलियम जॉर्ज डेविस, जो पहले टेक्सास में नर्स थे, को अक्टूबर 2021 में हृदय शल्य चिकित्सा के बाद उनकी धमनी रेखाओं में हवा का इंजेक्शन लगाकर चार लोगों की हत्या करने और दो रोगियों को घायल करने का दोषी ठहराया गया था।[27] सजा के लिए प्रारंभिक बहस के समय, अभियोजकों ने अदालत से कहा कि वे अतिरिक्त तीन हत्याओं और तीन हत्या के प्रयास के सबूत पेश करेंगे।[28] डोरोथी एल. सेयर्स ने अपने 1927 के लॉर्ड पीटर विम्सी रहस्य उपन्यास अननैचुरल डेथ (उपन्यास) (1928 में द डॉसन पेडिग्री के रूप में अमेरिका में प्रकाशित) में हत्या की विधि के रूप में प्रत्यक्ष इंजेक्शन एयर एम्बोलिज्म का उपयोग किया था, हालांकि बाद में उनके विवरण की अविश्वसनीय के रूप में आलोचना की गई थी। इंजेक्शन स्थल और मात्रा का लेखा-जोखा।[29] टीवी श्रृंखला शैडो चेज़र्स के एपिसोड अमेजिंग ग्रेस में सात असाध्य रूप से बीमार मरीजों को इच्छामृत्यु देने के लिए पागल नर्स द्वारा एयर एम्बोलिज्म का इस्तेमाल किया गया तरीका था।[30] युवा वयस्क उपन्यास आग पकड़ना के अंत के करीब, साथ ही इसके द हंगर गेम्स: कैचिंग फायर में, नायक कैटनिस एवरडीन सिरिंज पकड़ता है और उसमें हवा भरता है, एयर एम्बोलिज्म के माध्यम से पीटा मेलार्क को जल्दी से मारने के इरादे से।[31]
पौधों में
एयर एम्बोलिज्म सामान्यतः संवहनी पौधों के जाइलम में होता है क्योंकि हाइड्रोलिक दबाव में गिरावट के परिणामस्वरूप गुहिकायन होता है। हाइड्रोलिक दबाव में गिरावट पानी के तनाव या शारीरिक क्षति के परिणामस्वरूप होती है।
कई शारीरिक अनुकूलन गुहिकायन को रोकने और उससे उबरने में मदद करते हैं। वाहिका तत्वों के बीच की दीवारों में संकीर्ण छिद्रों द्वारा गुहिकायन को फैलने से रोका जा सकता है। पादप जाइलम रस अंतर्संबंधों के माध्यम से गुहिकायन के चारों ओर चक्कर लगाने में सक्षम हो सकता है। वाष्पोत्सर्जन को कम करने के लिए पत्ती रंध्रों को बंद करके पानी की कमी को कम किया जा सकता है, या कुछ पौधे जड़ों से सकारात्मक जाइलम दबाव उत्पन्न करते हैं। जब जाइलम का दबाव बढ़ता है, तो गुहिकायन गैसें फिर से घुल सकती हैं।
यह भी देखें
संदर्भ
- ↑ 1.0 1.1 McCarthy CJ, Behravesh S, Naidu SG, Oklu R (October 2016). "Air Embolism: Practical Tips for Prevention and Treatment". Journal of Clinical Medicine. 5 (11): 93. doi:10.3390/jcm5110093. PMC 5126790. PMID 27809224.
- ↑ Mirski MA, Lele AV, Fitzsimmons L, Toung TJ (January 2007). "संवहनी वायु अन्त: शल्यता का निदान और उपचार". Anesthesiology. 106 (1): 164–177. doi:10.1097/00000542-200701000-00026. PMID 17197859. S2CID 1990846.
- ↑ "Chapter 17". US Navy Diving Manual Rev. 7 Change A (PDF). 2018.
- ↑ 4.0 4.1 4.2 US Navy (2006). अमेरिकी नौसेना डाइविंग मैनुअल (6th ed.). United States: US Naval Sea Systems Command. Archived from the original on 2008-05-02. Retrieved 2008-06-15.
- ↑ Emby DJ, Ho K (2006). "एयर एम्बोलस पर दोबारा गौर किया गया - एक नैदानिक और इंटरवेंशनल रेडियोलॉजिकल परिप्रेक्ष्य (बुलबुला परेशानी और गतिशील मर्सिडीज बेंज साइन)". SA Journal of Radiology (in English). 10 (1): 3–7. doi:10.4102/sajr.v10i1.186. ISSN 2078-6778.
{{cite journal}}: zero width space character in|title=at position 49 (help) - ↑ 6.0 6.1 6.2 6.3 Emergency Medical Responder 3rd Can Ed. Pearson, 2010 pp.474
- ↑ 7.0 7.1 Judge C, Mello S, Bradley D, Harbison J (2017). "नॉनटिशू एम्बोली के कारण होने वाले इस्केमिक स्ट्रोक के कारणों और प्रबंधन की एक व्यवस्थित समीक्षा". Stroke Research and Treatment. 2017: 7565702. doi:10.1155/2017/7565702. PMC 5662829. PMID 29123937.
- ↑ 8.0 8.1 van Hulst RA, Klein J, Lachmann B (September 2003). "Gas embolism: pathophysiology and treatment". Clinical Physiology and Functional Imaging. 23 (5): 237–246. doi:10.1046/j.1475-097x.2003.00505.x. PMID 12950319. S2CID 24087721.
- ↑ 9.0 9.1 9.2 Emby, DJ; Ho, K (March 2006). "Air embolus revisited – a diagnostic and interventional radiological perspective (bubble trouble and the dynamic Mercedes Benz sign)". South African Journal of Radiology. 10 (1): 3–7. doi:10.4102/sajr.v10i1.186.
- ↑ 10.0 10.1 10.2 Orebaugh SL (August 1992). "Venous air embolism: clinical and experimental considerations". Critical Care Medicine. 20 (8): 1169–1177. doi:10.1097/00003246-199208000-00017. PMID 1643897. S2CID 24233684.
- ↑ Gordy S, Rowell S (January 2013). "संवहनी वायु अन्त: शल्यता". International Journal of Critical Illness and Injury Science. 3 (1): 73–76. doi:10.4103/2229-5151.109428. PMC 3665124. PMID 23724390.
- ↑ Pant D, Narani KK, Sood J (January 2010). "Significant air embolism: A possibility even with collapsible intravenous fluid containers when used with rapid infuser system". Indian Journal of Anaesthesia. 54 (1): 49–51. doi:10.4103/0019-5049.60498. PMC 2876914. PMID 20532073.
- ↑ Emergency Medical Responder 3rd Can Ed. Pearson, 2010 pp.45
- ↑ 14.0 14.1 14.2 14.3 Liza C O'Dowd(MD), Mark A Kelley (MD). "एयर एम्बालिज़्म". Chinese Medical & Biological Informatics. Archived from the original on 2011-07-17. Retrieved 2011-05-11.
- ↑ 15.0 15.1 Undersea and Hyperbaric Medical Society. "वायु या गैस एम्बोलिज्म". Archived from the original on 2 May 2008. Retrieved 2008-05-19.
- ↑ Platz E (August 2011). "Tangential gunshot wound to the chest causing venous air embolism: a case report and review". The Journal of Emergency Medicine. 41 (2): e25–e29. doi:10.1016/j.jemermed.2008.01.023. PMID 18799282.
- ↑ Ho AM (July 1999). "Is emergency thoracotomy always the most appropriate immediate intervention for systemic air embolism after lung trauma?". Chest. 116 (1): 234–237. doi:10.1378/chest.116.1.234. PMID 10424531.
- ↑ Venous Air Embolism at eMedicine
- ↑ Staff. "परीक्षण और निदान". Patent foramen ovale. Mayo Foundation for Medical Education and Research. Retrieved 19 February 2017.
- ↑ Shah SN (20 November 2016). Ali YS (ed.). "इमेजिंग अध्ययन - इकोकार्डियोग्राफी". Patent Foramen Ovale Workup. Medscape. Retrieved 19 February 2017.
- ↑ Brunicardi, F. Schwartz's Principles of Surgery, 9th Ed, McGraw Hill, 2009. p. 144
- ↑ Raskin JM, Benjamine E, Iberti TJ. (1985)Venous air embolism: Case report and review. Mt Sinai J Med. 1985;52:367.
- ↑ Longphre JM, Denoble PJ, Moon RE, Vann RD, Freiberger JJ (2007). "मनोरंजक डाइविंग चोटों के उपचार के लिए प्राथमिक चिकित्सा नॉर्मोबैरिक ऑक्सीजन". Undersea & Hyperbaric Medicine. 34 (1): 43–49. OCLC 26915585. PMID 17393938. Archived from the original on 13 June 2008. Retrieved 2008-05-30.
{{cite journal}}: CS1 maint: unfit URL (link) - ↑ Pearson RR, Goad RF (December 1982). "Delayed cerebral edema complicating cerebral arterial gas embolism: case histories". Undersea Biomedical Research. 9 (4): 283–296. PMID 7168093.
- ↑ Shaikh N, Ummunisa F (September 2009). "संवहनी वायु अन्त: शल्यता का तीव्र प्रबंधन". Journal of Emergencies, Trauma, and Shock. 2 (3): 180–185. doi:10.4103/0974-2700.55330. PMC 2776366. PMID 20009308.
- ↑ France-Presse Agence (2018-01-24). "बेल्जियम का 'मृत्यु का उपयाजक' घर के नवीनीकरण से तनाव में था, अदालत ने सुना". The Guardian (in British English). ISSN 0261-3077. Retrieved 2020-03-25.
- ↑ Esparza J, Terry C. "जूरी ने पूर्व टायलर नर्स को कैपिटल मर्डर का दोषी पाया". www.kltv.com (in English). Retrieved 2021-10-20.
- ↑ "LIVE BLOG: DA promises to tell jury of 6 additional victims of William Davis during sentencing phase, would make 12 victims in total". KETK.com | FOX51.com (in English). 2021-10-20. Retrieved 2021-10-20.
- ↑ Saukko P, Knight B (2004-01-30). नाइट की फोरेंसिक पैथोलॉजी (in English) (3rd ed.). CRC Press. ISBN 978-1-4441-1538-3.
- ↑ Rosenfarb B, Goldberg S (28 November 1985). "छाया का पीछा करने वाले". Amazing Grace. Season 1. Episode 4.
- ↑ "Catching Fire Chapters 25-27 Summary & Analysis". SparkNotes (in English). Retrieved 2021-11-17.

